Página 1
Introducción
Muchos médicos son consultados por pacientes con síntomas que no son compatibles con los principios anatómicos y fisiológicos conocidos. Estos síntomas tienden a ser desconcertantes en su presentación y pueden poner a prueba a los médicos más expertos. Algunos informes estiman que la incidencia de síntomas sin explicación médica se aproxima al 22% de todos los síntomas que se reportan en el ámbito de la atención primaria y hasta casi el 30% en algunas clínicas del tercer nivel de atención neurológica especializada.
Aunque muchos de estos síntomas sin explicación médica tienden a ser de naturaleza neurológica, se presentan en todas las especialidades médicas. Algunos ejemplos incluyen el síndrome del intestino irritable, la fibromialgia, el dolor pélvico crónico, el globo histérico, las seudoconvulsiones, cuadros que imitan al accidente cerebrovascular, algunos tipos de amnesia y los movimientos anormales, estos últimos son uno de los trastornos neurológicos más prevalentes observados en las clínicas.
Se estima que los gastos médicos anuales derivados de la atención de los diferentes tipos de trastornos funcionales del movimiento médicamente inexplicables son cuantiosos, y solo son una pequeña parte de los síntomas de causas neurológicas no orgánicas. En EE. UU. los gastos en salud por ellos generados representan el 10% de todos los costos médicos. En neurología, por ejemplo, los trastornos de movimiento no orgánicos son tan comunes que actualmente se los considera la "crisis de la neurología".
Actualmente, poco se sabe acerca de la fisiopatología de los mecanismos de los síntomas sin explicación médica. ¿A qué se deben? A menudo, se supone que los pacientes con síntomas médicamente inexplicables conforman sus síntomas para obtener “beneficios secundarios." Esto conduce a la estigmatización de muchos pacientes que legítimamente experimentan este tipo de síntomas. En general, se cree que la evaluación y el manejo de estos pacientes es frustrante y hay un imperativo, y es que se considera que "hacen perder un tiempo que puede estar destinado a los que realmente lo necesitan”. Como los síntomas médicamente inexplicables suelen ocupar una zona gris entre las diversas especialidades médicas (por ej., entre la neurología y la psiquiatría), nadie está dispuesto a hacerse cargo del paciente, dando lugar incluso a interacciones más complejas y difíciles.
Debido a esto, los pacientes pueden recibir una atención inadecuada, inapropiada y ser sometidos a pruebas diagnósticas excesivas o peligrosas, o a terapias ineficaces y múltiples y derivaciones a menudo innecesarias. Por ejemplo, estos casos generan muchos gastos en todo el mundo, incluidos los sistemas de atención médica en general. Por otra parte, los trastornos no orgánicos tienen efectos perjudiciales sobre la calidad de vida del paciente. Es importante que los médicos se interesen en los síntomas médicamente inexplicables, no solo por la enorme cantidad de atención médica que requieren y los altos costos asociados sino también porque estos pacientes suelen presentarse en los centros de atención primaria.
El médico de atención primaria pasa a ser el centinela de estos pacientes y debe saber cómo escucharlos y evaluarlos, sobre la base de algunos principios establecidos, para llegar a un diagnóstico positivo, y comunicar lo que a menudo es considerado un diagnóstico difícil. Por otra parte, es importante saber cuándo derivar al especialista a estos pacientes con estos síntomas, ya que esta condición requiere un enfoque de equipo especializado para constatar el éxito del tratamiento.
Una larga historia de síntomas neurológicos inexplicables
La enfermedad de síntomas médicos inexplicables puede haber sido reconocida hace milenios. La palabra histeria tiene raíces griegas, y proviene de "hysteron", que significa uterus. Debido a que originalmente fue identificada en las mujeres, los griegos creyeron que la histeria ocurría cuando las mujeres tenían deseos sexuales insatisfechos. Entre los remedios antiguos se hallan la presión en la pelvis o los ovarios. En los antiguos escritos egipcios hay descritos síntomas similares. Sin embargo, se creía que este trastorno se producía cuando el útero se había desplazado de su posición pélvica, provocando síntomas extraños. Se utilizaban sustancias aromáticas que se colocaban en las regiones genitales de la mujer, creyendo que así el útero volvería a su lugar.
En el siglo XIX, los nuevos conceptos sobre la histeria la llevaron a un primer plano de la medicina, cuando Charcot también describió cómo los hombres podían también experimentar histeria, lo que él atribuyó a una disfunción del sistema nervioso central, -la histeria no era el resultado físico del episodio traumático sino la respuesta emocional del paciente a ese episodio-. Joseph Breuer describió a la paciente Anna O, la que comenzó a presentar síntomas inusuales mientras cuidaba a su padre enfermo. Ella desarrolló parálisis, cefaleas, sordera intermitente, alteraciones visuales y rabietas, durante y después de la enfermedad de su padre. Para corregir sus síntomas, Breuer solicitó a Anna O. que recreara sus recuerdos y "purgara" sus emociones, una conducta conocida como "catarsis emocional." Esto se hizo con cada uno de los síntomas hasta que la paciente se curó completamente, lo que ahora es un concepto refutado. Unos años más tarde, Freud, que era estudiante de Breuer, decidió continuar sus estudios con Charcot, quien creía que la histeria era un síntoma de agitación inconsciente externo.
Debido a que Freud concluyó que estos síntomas eran el resultado de recuerdos dolorosos reprimidos, siguió escuchando y observando a sus pacientes para ayudarlos a sanar. De esta manera, Freud sintetizó los conceptos de experiencia traumática de Breuer y de Charcot para crear lo que más tarde se convirtió en el psicoanálisis. Más tarde, Babinski contribuyó postulando que la causa de la histeria era la lesión cerebral cortical, lo que descubrió definiendo ciertos signos neurológicos para diferenciar la disfunción orgánica del sistema nervioso central.
A pesar de esta larga historia de descripciones, incluso hoy en día, existe el acuerdo universal sobre la nosología de estos síntomas. Por ejemplo, muchos neurólogos consideran que los síntomas neurológicos inexplicables son "funcionales" o son "trastornos neurológicos psicógenos" mientras que muchos psiquiatras discuten la posibilidad de un "trastorno de conversión," y excluyen activamente la enfermedad orgánica cuando no se detecta el estresante psicológico, como lo requiere el Diagnostic and Statistical Manual of Mental Disorders, en su 4ª edición.
Dado que solo una escasa proporción de pacientes informa episodios traumáticos físicos o psicológicos precipitantes, con frecuencia es difícil recordar que aunque la evaluación de los síntomas por traumas emocionales es importante, no se debe descartar el diagnóstico de una causa psicológica si no se halla un nuevo estresante, y que los episodios traumáticos olvidados pueden influir en el desarrollo de los síntomas, siendo un estímulo para las personas predispuestas.
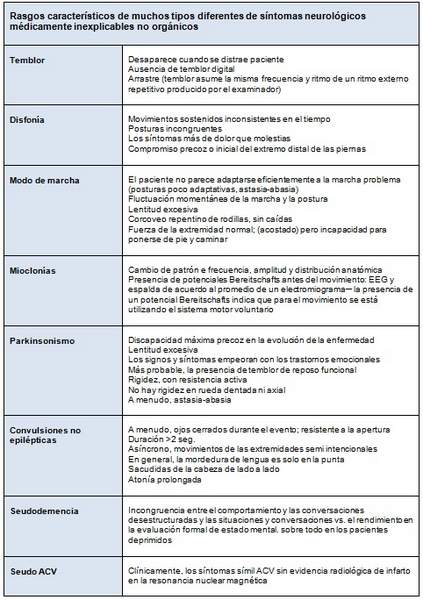
Características de la historia de los síntomas sugestivos de causa no orgánica
• Evento precipitante
• Remisión de los síntomas de aparición brusca o repentina evolución a otros síntomas en el tiempo
• Progresión rápida a la intensidad máxima, en muy poco tiempo
• Carácter inconsistente de la amplitud, frecuencia o distribución, con el tiempo
• Trastornos psiquiátricos comórbidos, como ansiedad, depresión o somatizaciones múltiples
Histéricos y funcionales versus psicógenos: cómo definir a los síntomas médicamente inexplicables
La denominación de una enfermedad con síntomas médicos inexplicables puede ser difícil. Todo lo que pase posteriormente con el paciente─desde la conceptualización de los síntomas hasta la lógica detrás del diagnóstico y el tratamiento─se convertirá en una babel. Muchos son los términos que se han utilizado para dicha denominación: histeria, hipocondría, trastorno de conversión, trastorno psicogénico y, más recientemente, trastorno neurológico funcional. Hasta el momento no hay acuerdo sobre el cuál es el mejor punto de vista para su elección, ontológico o nosológico.
El término "trastorno de conversión" no es muy útil, ya que no proporciona información clínica y no permite la formulación fisiológica de los síntomas, dejando tras de sí mucha incertidumbre. Otro término popular es el de “síntomas psicógenos", al cual se los considera más útil, ya que implica la causa clínica potencial, pero también tiende a ser unidimensional. Por otra parte, el término no aborda los factores sociobiológicos que pudieron haber contribuido a la presentación de los síntomas médicamente inexplicables. Los síntomas y los estresantes psicológicos pudieron no haberse hallado en la mayoría de los pacientes con estos trastornos del movimiento. Independientemente, ambos términos se acompañan de un estigma intrínsecamente unido con frecuencia a la dificultad para la comunicación, lo que limita la aceptación de los pacientes.
Es en este contexto que el término "síntomas funcionales" ha ganado más aceptación. Este término denota la alteración de la función fisiológica del sistema nervioso central y carece de cualquier estigma engendrado por él. Sin embargo, se argumenta que el término es ambiguo y a menudo se utiliza solo por ser políticamente correcto. El término "funcional" también implica que la patología estructural puede no ser aparente, y puede ser confuso. A pesar de esto, los estudios han demostrado que el término "funcional" es más aceptado por los pacientes, en contraposición a la "conversión", la "histeria", “síntomas médicamente inexplicables" o "psicosomáticos".
Presentación clínica y enfoque diagnóstico
En general, los síntomas sin explicación médica se ven más comúnmente en mujeres jóvenes, quienes suelen haber trabajado en la profesión médica. Sin embargo, ni el sexo, la edad o la ocupación son inmunes a esta enfermedad. Los factores de riesgos conocidos incluyen la historia de los grandes acontecimientos estresantes de la vida, abuso sexual, cirugía previa, u otro trauma físico. El diagnóstico de síntomas sin explicación médica es, de hecho, clínico, y se basa en la identificación y características y patrones de la de historia del paciente y el examen físico que no son congruentes con los trastornos neurológicos orgánicos.
En estos pacientes, además de hacer un examen físico completo, existen varias pruebas a la cabecera del paciente que pueden ser útiles para hacer el diagnóstico de síntomas neurológicos médicamente inexplicables.
Maniobras semiológicas utilizadas para diagnosticar los trastornos neurológicos funcionales
Signo de Hoover: El paciente está en decúbito supino y coloca el talón de la pierna débil en la mano del examinador. Cuándo se la pide al paciente que empuje hacia abajo, poco o nada ocurre. Luego, se flexiona hasta la cadera la otra pierna, que es la fuerte. Un signo positivo indica que con la presión contraria, se nota la extensión de la cadera de la pierna débil.
Pruebas posturales: Un test postural positivo mostraría respuestas bizarras o extremas cuando el paciente es empujado hacia atrás por el examinador.
Test de Chair: Este examen ayuda a diagnosticar a los pacientes con un trastorno funcional de la marcha. Primero, al paciente se le pide "caminar" mientras está sentado en una silla con ruedas. Luego, se le pide que camine la misma distancia. Los pacientes con una perturbación funcional de la marcha tienen dificultad para caminar, pero normalmente “caminan" con la silla sin problema. Los pacientes con trastornos orgánicos de la marcha tienen dificultad para realizar ambas tareas.
Para hacer un diagnóstico adecuado y precoz es muy importante levantar una historia clara e incisiva guiando suavemente al paciente para que pueda caracterizar los detalles de la fenomenología de los síntomas. Para proceder con un proceso diagnóstico certero también es importante tener habilidades de observación refinadas y menor dependencia de diversas pruebas.
La investigación temprana sobre los factores psicológicos podría reducir la capacidad de involucrar al paciente. Por lo tanto, se recomienda no sobrecargar a la evaluación inicial con una historia psiquiátrica completa. Sin embargo, es importante interrogar sobre factores de estrés (físicos, sexuales, emocionales) y, el abuso de sustancias.
Un principio heurístico es que cuanto más síntomas tiene el paciente, más probable es que el síntoma principal no tenga su origen en una enfermedad orgánica reconocida. Es importante mostrar familiaridad con el problema desde el inicio, sin importar lo inusual que parezca. Esto es algo que los profesionales de atención primaria podrían tener en cuenta, para evitar que los pacientes sientan que son una anomalía médica y que son "descartados" por otros médicos especialistas.
Los médicos deben preguntar al paciente sobre lo qué opina acerca de su condición para después brindarle una explicación más personalizada. Claramente, es imposible evitar todas las pruebas porque la presencia de signos positivos de síntomas funcionales no excluye la comorbilidad de una enfermedad orgánica subyacente. Un enfoque tranquilizador simple para las pruebas preliminares podría ser explicar por qué se están haciendo las pruebas y asegurarle que en el examen físico no se ha encontrado ninguna anomalía.
Sin embargo, es importante que los pacientes sepan que existe la posibilidad de que se produzcan hallazgos incidentales, por ejemplo, en las imágenes por resonancia magnética y que las imágenes normales no excluyen la enfermedad neurológica. La derivación precoz al neurólogo con un interés declarado en los síntomas no orgánicos puede ser una oportunidad valiosa, ya que puede ayudar a evitar someter a los pacientes a pruebas innecesarias. También es importante recordar que en la actualidad es casi imposible que el especialista arribe a un mal diagnóstico después de haber hecho una evaluación minuciosa.
Manejo
Debido a que el diagnóstico de trastornos no orgánicos ha sido aceptado, para lograr un buen resultado terapéutico es esencial la forma en que dicho diagnóstico se comunica. Cuando se discute el diagnóstico es importante utilizar terminologías desprejuiciadas que permitan una comunicación eficaz, porque la contratransferencia puede ser un gran obstáculo en esta etapa. Algunos de los elementos para esta comunicación efectiva son: manifestarle al paciente que usted le cree y que simplemente le va a explicar lo que hacer y no hacer.
Asimismo, este conocimiento elimina la ansiedad y evita pruebas innecesarias. A menudo, son muy útiles las metáforas; por ejemplo, la analogía " es como un equipo que tiene mal el software y no el hardware" o tal vez la utilización de frases como "los síntomas son como el piano cuando está desafinado" y "es como un cortocircuito del sistema nervioso". Este tipo de comunicación es útil porque logra una fácil aceptación por parte de los pacientes, carece de prejuicios y es fácil de comprender.
Aunque el primer paso para la mejoría es lograr que paciente entienda la explicación dada por el neurólogo, los autores suelen recomendar la participación de un psiquiatra en el equipo terapéutico, para ayudar al tratamiento de los episodios de estrés postraumático previos no tratados u otros síntomas afectivos, destacando que los psiquiatras y los neurólogos normalmente trabajan junto con los prestadores de atención primaria. También puede ser útil comunicarles que su atención siempre estará dada por un equipo y que en su tratamiento participan todos los médicos de ese equipo. La diversidad de ensayos reportados para el tratamiento de los síntomas médicamente inexplicables demuestra que la atención multidisciplinaria es ideal para estos pacientes. Dicho tratamiento incluye opciones terapéuticas como la psicoterapia y la fisioterapia.
Por otra parte, el uso de la acupuntura, la hipnosis, el biofeedback electromiográfico y la estimulación magnética repetitiva transcraneana tiene solo un sustento anecdótico, ya que no hay evidencia científica de su utilidad. Debido a consideraciones éticas, los tratamientos con placebo no se suelen recomendar.
Una parte adicional del éxito del tratamiento es suspender los medicamentos y evitar las pruebas y tratamientos quirúrgicos innecesarios. Si un paciente considera que es tomado en serio, finalmente estará menos a la defensiva y podrá relacionar los síntomas emocionales con posibles factores de estrés. Su manejo implica la combinación de psicoterapia, tratamiento del estrés, técnicas de relajación y fármacos. En este último caso, se debe debatir con el paciente sobre la indicación de un antidepresivo, independientemente del estado de ánimo o de la ansiedad que presente, porque hay algunos datos que indican que los inhibidores de la recaptación de serotonina son útiles para el tratamiento de los síntomas neurológicos sin explicación médica, Independientemente del enfoque terapéutico, el objetivo del tratamiento es permitir que el paciente retorne a su nivel anterior de funcionamiento.
Pronóstico
En general, hasta el momento, el pronóstico para los pacientes con síntomas médicamente inexplicables ha sido malo. Los estudios de seguimiento a largo plazo han sugerido que los síntomas neurológicos funcionales persisten en la mayoría de estos pacientes y mejoran solo en aproximadamente un tercio de ellos.Según los autores, “no está claro si ésto es el resultado de nuestra falta de comprensión como cuidadores”.
Los factores de buen pronóstico incluyen la buena salud física y vida social, la percepción de recibir un buen tratamiento y la eliminación de los factores de estrés, como puede ser el cambio en el estado marital. Las creencias acerca de la irreversibilidad o daños parecen ser factores importantes y son el objetivo terapéutico. Sin embargo, se debe recordar que aún los pacientes con factores de mal pronóstico responden bien al tratamiento.
Conclusiones
Los síntomas neurológicos médicamente inexplicables son comunes y pueden ser incapacitantes y sumamente preocupantes para los pacientes y sus familias. Es importante no hacer el diagnóstico sobre la base de causas psicológicas, pero sí en el hallazgo de signos físicos positivos que reflejen la inconsistencia o la incongruencia de los síntomas, combinado con un sólido conocimiento de las enfermedades neurológicas.
Los neurólogos y psiquiatras que están interesados en el tratamiento integral de estos pacientes y que ofrecen explicaciones cuidadosas y racionales del diagnóstico están en una buena posición para alterar la evolución de estos pacientes y deberían ser miembros importantes de los equipos terapéuticos para el manejo de estos pacientes difíciles.
Muchos médicos son consultados por pacientes con síntomas que no son compatibles con los principios anatómicos y fisiológicos conocidos. Estos síntomas tienden a ser desconcertantes en su presentación y pueden poner a prueba a los médicos más expertos. Algunos informes estiman que la incidencia de síntomas sin explicación médica se aproxima al 22% de todos los síntomas que se reportan en el ámbito de la atención primaria y hasta casi el 30% en algunas clínicas del tercer nivel de atención neurológica especializada.
Aunque muchos de estos síntomas sin explicación médica tienden a ser de naturaleza neurológica, se presentan en todas las especialidades médicas. Algunos ejemplos incluyen el síndrome del intestino irritable, la fibromialgia, el dolor pélvico crónico, el globo histérico, las seudoconvulsiones, cuadros que imitan al accidente cerebrovascular, algunos tipos de amnesia y los movimientos anormales, estos últimos son uno de los trastornos neurológicos más prevalentes observados en las clínicas.
Se estima que los gastos médicos anuales derivados de la atención de los diferentes tipos de trastornos funcionales del movimiento médicamente inexplicables son cuantiosos, y solo son una pequeña parte de los síntomas de causas neurológicas no orgánicas. En EE. UU. los gastos en salud por ellos generados representan el 10% de todos los costos médicos. En neurología, por ejemplo, los trastornos de movimiento no orgánicos son tan comunes que actualmente se los considera la "crisis de la neurología".
| Significado clínico • En la práctica clínica son comunes los síntomas neurológicos de causa no orgánica, los que disminuyen mucho la calidad de vida del paciente. • La historia clínica y el examen físico, con reconocimiento de los signos clínicos incongruentes son aspectos importantes para hacer un diagnóstico positivo adecuado. • Los principios heurísticos en el tratamiento de estos pacientes son: tener empatía sin prejuicios, evitar las pruebas innecesarias, utilizar metáforas para ayudar a las explicaciones y, usar terapia cognitiva, inhibidores selectivos de la recaptación de serotonina y fisioterapia. |
Debido a esto, los pacientes pueden recibir una atención inadecuada, inapropiada y ser sometidos a pruebas diagnósticas excesivas o peligrosas, o a terapias ineficaces y múltiples y derivaciones a menudo innecesarias. Por ejemplo, estos casos generan muchos gastos en todo el mundo, incluidos los sistemas de atención médica en general. Por otra parte, los trastornos no orgánicos tienen efectos perjudiciales sobre la calidad de vida del paciente. Es importante que los médicos se interesen en los síntomas médicamente inexplicables, no solo por la enorme cantidad de atención médica que requieren y los altos costos asociados sino también porque estos pacientes suelen presentarse en los centros de atención primaria.
El médico de atención primaria pasa a ser el centinela de estos pacientes y debe saber cómo escucharlos y evaluarlos, sobre la base de algunos principios establecidos, para llegar a un diagnóstico positivo, y comunicar lo que a menudo es considerado un diagnóstico difícil. Por otra parte, es importante saber cuándo derivar al especialista a estos pacientes con estos síntomas, ya que esta condición requiere un enfoque de equipo especializado para constatar el éxito del tratamiento.
Una larga historia de síntomas neurológicos inexplicables
La enfermedad de síntomas médicos inexplicables puede haber sido reconocida hace milenios. La palabra histeria tiene raíces griegas, y proviene de "hysteron", que significa uterus. Debido a que originalmente fue identificada en las mujeres, los griegos creyeron que la histeria ocurría cuando las mujeres tenían deseos sexuales insatisfechos. Entre los remedios antiguos se hallan la presión en la pelvis o los ovarios. En los antiguos escritos egipcios hay descritos síntomas similares. Sin embargo, se creía que este trastorno se producía cuando el útero se había desplazado de su posición pélvica, provocando síntomas extraños. Se utilizaban sustancias aromáticas que se colocaban en las regiones genitales de la mujer, creyendo que así el útero volvería a su lugar.
En el siglo XIX, los nuevos conceptos sobre la histeria la llevaron a un primer plano de la medicina, cuando Charcot también describió cómo los hombres podían también experimentar histeria, lo que él atribuyó a una disfunción del sistema nervioso central, -la histeria no era el resultado físico del episodio traumático sino la respuesta emocional del paciente a ese episodio-. Joseph Breuer describió a la paciente Anna O, la que comenzó a presentar síntomas inusuales mientras cuidaba a su padre enfermo. Ella desarrolló parálisis, cefaleas, sordera intermitente, alteraciones visuales y rabietas, durante y después de la enfermedad de su padre. Para corregir sus síntomas, Breuer solicitó a Anna O. que recreara sus recuerdos y "purgara" sus emociones, una conducta conocida como "catarsis emocional." Esto se hizo con cada uno de los síntomas hasta que la paciente se curó completamente, lo que ahora es un concepto refutado. Unos años más tarde, Freud, que era estudiante de Breuer, decidió continuar sus estudios con Charcot, quien creía que la histeria era un síntoma de agitación inconsciente externo.
Debido a que Freud concluyó que estos síntomas eran el resultado de recuerdos dolorosos reprimidos, siguió escuchando y observando a sus pacientes para ayudarlos a sanar. De esta manera, Freud sintetizó los conceptos de experiencia traumática de Breuer y de Charcot para crear lo que más tarde se convirtió en el psicoanálisis. Más tarde, Babinski contribuyó postulando que la causa de la histeria era la lesión cerebral cortical, lo que descubrió definiendo ciertos signos neurológicos para diferenciar la disfunción orgánica del sistema nervioso central.
A pesar de esta larga historia de descripciones, incluso hoy en día, existe el acuerdo universal sobre la nosología de estos síntomas. Por ejemplo, muchos neurólogos consideran que los síntomas neurológicos inexplicables son "funcionales" o son "trastornos neurológicos psicógenos" mientras que muchos psiquiatras discuten la posibilidad de un "trastorno de conversión," y excluyen activamente la enfermedad orgánica cuando no se detecta el estresante psicológico, como lo requiere el Diagnostic and Statistical Manual of Mental Disorders, en su 4ª edición.
Dado que solo una escasa proporción de pacientes informa episodios traumáticos físicos o psicológicos precipitantes, con frecuencia es difícil recordar que aunque la evaluación de los síntomas por traumas emocionales es importante, no se debe descartar el diagnóstico de una causa psicológica si no se halla un nuevo estresante, y que los episodios traumáticos olvidados pueden influir en el desarrollo de los síntomas, siendo un estímulo para las personas predispuestas.

Características de la historia de los síntomas sugestivos de causa no orgánica
• Evento precipitante
• Remisión de los síntomas de aparición brusca o repentina evolución a otros síntomas en el tiempo
• Progresión rápida a la intensidad máxima, en muy poco tiempo
• Carácter inconsistente de la amplitud, frecuencia o distribución, con el tiempo
• Trastornos psiquiátricos comórbidos, como ansiedad, depresión o somatizaciones múltiples
Histéricos y funcionales versus psicógenos: cómo definir a los síntomas médicamente inexplicables
La denominación de una enfermedad con síntomas médicos inexplicables puede ser difícil. Todo lo que pase posteriormente con el paciente─desde la conceptualización de los síntomas hasta la lógica detrás del diagnóstico y el tratamiento─se convertirá en una babel. Muchos son los términos que se han utilizado para dicha denominación: histeria, hipocondría, trastorno de conversión, trastorno psicogénico y, más recientemente, trastorno neurológico funcional. Hasta el momento no hay acuerdo sobre el cuál es el mejor punto de vista para su elección, ontológico o nosológico.
El término "trastorno de conversión" no es muy útil, ya que no proporciona información clínica y no permite la formulación fisiológica de los síntomas, dejando tras de sí mucha incertidumbre. Otro término popular es el de “síntomas psicógenos", al cual se los considera más útil, ya que implica la causa clínica potencial, pero también tiende a ser unidimensional. Por otra parte, el término no aborda los factores sociobiológicos que pudieron haber contribuido a la presentación de los síntomas médicamente inexplicables. Los síntomas y los estresantes psicológicos pudieron no haberse hallado en la mayoría de los pacientes con estos trastornos del movimiento. Independientemente, ambos términos se acompañan de un estigma intrínsecamente unido con frecuencia a la dificultad para la comunicación, lo que limita la aceptación de los pacientes.
Es en este contexto que el término "síntomas funcionales" ha ganado más aceptación. Este término denota la alteración de la función fisiológica del sistema nervioso central y carece de cualquier estigma engendrado por él. Sin embargo, se argumenta que el término es ambiguo y a menudo se utiliza solo por ser políticamente correcto. El término "funcional" también implica que la patología estructural puede no ser aparente, y puede ser confuso. A pesar de esto, los estudios han demostrado que el término "funcional" es más aceptado por los pacientes, en contraposición a la "conversión", la "histeria", “síntomas médicamente inexplicables" o "psicosomáticos".
Presentación clínica y enfoque diagnóstico
En general, los síntomas sin explicación médica se ven más comúnmente en mujeres jóvenes, quienes suelen haber trabajado en la profesión médica. Sin embargo, ni el sexo, la edad o la ocupación son inmunes a esta enfermedad. Los factores de riesgos conocidos incluyen la historia de los grandes acontecimientos estresantes de la vida, abuso sexual, cirugía previa, u otro trauma físico. El diagnóstico de síntomas sin explicación médica es, de hecho, clínico, y se basa en la identificación y características y patrones de la de historia del paciente y el examen físico que no son congruentes con los trastornos neurológicos orgánicos.
En estos pacientes, además de hacer un examen físico completo, existen varias pruebas a la cabecera del paciente que pueden ser útiles para hacer el diagnóstico de síntomas neurológicos médicamente inexplicables.
Maniobras semiológicas utilizadas para diagnosticar los trastornos neurológicos funcionales
Signo de Hoover: El paciente está en decúbito supino y coloca el talón de la pierna débil en la mano del examinador. Cuándo se la pide al paciente que empuje hacia abajo, poco o nada ocurre. Luego, se flexiona hasta la cadera la otra pierna, que es la fuerte. Un signo positivo indica que con la presión contraria, se nota la extensión de la cadera de la pierna débil.
Pruebas posturales: Un test postural positivo mostraría respuestas bizarras o extremas cuando el paciente es empujado hacia atrás por el examinador.
Test de Chair: Este examen ayuda a diagnosticar a los pacientes con un trastorno funcional de la marcha. Primero, al paciente se le pide "caminar" mientras está sentado en una silla con ruedas. Luego, se le pide que camine la misma distancia. Los pacientes con una perturbación funcional de la marcha tienen dificultad para caminar, pero normalmente “caminan" con la silla sin problema. Los pacientes con trastornos orgánicos de la marcha tienen dificultad para realizar ambas tareas.
Para hacer un diagnóstico adecuado y precoz es muy importante levantar una historia clara e incisiva guiando suavemente al paciente para que pueda caracterizar los detalles de la fenomenología de los síntomas. Para proceder con un proceso diagnóstico certero también es importante tener habilidades de observación refinadas y menor dependencia de diversas pruebas.
La investigación temprana sobre los factores psicológicos podría reducir la capacidad de involucrar al paciente. Por lo tanto, se recomienda no sobrecargar a la evaluación inicial con una historia psiquiátrica completa. Sin embargo, es importante interrogar sobre factores de estrés (físicos, sexuales, emocionales) y, el abuso de sustancias.
Un principio heurístico es que cuanto más síntomas tiene el paciente, más probable es que el síntoma principal no tenga su origen en una enfermedad orgánica reconocida. Es importante mostrar familiaridad con el problema desde el inicio, sin importar lo inusual que parezca. Esto es algo que los profesionales de atención primaria podrían tener en cuenta, para evitar que los pacientes sientan que son una anomalía médica y que son "descartados" por otros médicos especialistas.
Los médicos deben preguntar al paciente sobre lo qué opina acerca de su condición para después brindarle una explicación más personalizada. Claramente, es imposible evitar todas las pruebas porque la presencia de signos positivos de síntomas funcionales no excluye la comorbilidad de una enfermedad orgánica subyacente. Un enfoque tranquilizador simple para las pruebas preliminares podría ser explicar por qué se están haciendo las pruebas y asegurarle que en el examen físico no se ha encontrado ninguna anomalía.
Sin embargo, es importante que los pacientes sepan que existe la posibilidad de que se produzcan hallazgos incidentales, por ejemplo, en las imágenes por resonancia magnética y que las imágenes normales no excluyen la enfermedad neurológica. La derivación precoz al neurólogo con un interés declarado en los síntomas no orgánicos puede ser una oportunidad valiosa, ya que puede ayudar a evitar someter a los pacientes a pruebas innecesarias. También es importante recordar que en la actualidad es casi imposible que el especialista arribe a un mal diagnóstico después de haber hecho una evaluación minuciosa.
Manejo
Debido a que el diagnóstico de trastornos no orgánicos ha sido aceptado, para lograr un buen resultado terapéutico es esencial la forma en que dicho diagnóstico se comunica. Cuando se discute el diagnóstico es importante utilizar terminologías desprejuiciadas que permitan una comunicación eficaz, porque la contratransferencia puede ser un gran obstáculo en esta etapa. Algunos de los elementos para esta comunicación efectiva son: manifestarle al paciente que usted le cree y que simplemente le va a explicar lo que hacer y no hacer.
En el siguiente diagrama se observa la superposición entre las terminologías
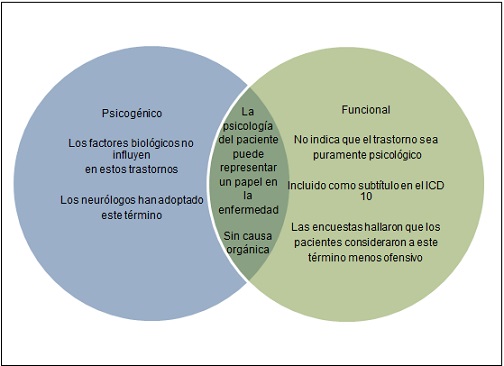
ICD 10 . = Clasificación Internacional de Enfermedades, 10ª revisión
El hecho de destacar que estos síntomas son comunes, potencialmente reversibles, que no son letales y que la autoayuda es la clave para mejorar, a menudo logra la mejoría clínica y puede mejorar la confianza y la aceptación del paciente. Los autores creen que tal enfoque mejora la confianza del paciente y el sentido de la autonomía. La mayoría de los pacientes pueden ser fácilmente tranquilizados al informarles que el examen físico es normal y que es muy probable que los síntomas se deban al mal funcionamiento de la vía y no a un defecto estructural o químico.
ICD 10 . = Clasificación Internacional de Enfermedades, 10ª revisión
Asimismo, este conocimiento elimina la ansiedad y evita pruebas innecesarias. A menudo, son muy útiles las metáforas; por ejemplo, la analogía " es como un equipo que tiene mal el software y no el hardware" o tal vez la utilización de frases como "los síntomas son como el piano cuando está desafinado" y "es como un cortocircuito del sistema nervioso". Este tipo de comunicación es útil porque logra una fácil aceptación por parte de los pacientes, carece de prejuicios y es fácil de comprender.
Aunque el primer paso para la mejoría es lograr que paciente entienda la explicación dada por el neurólogo, los autores suelen recomendar la participación de un psiquiatra en el equipo terapéutico, para ayudar al tratamiento de los episodios de estrés postraumático previos no tratados u otros síntomas afectivos, destacando que los psiquiatras y los neurólogos normalmente trabajan junto con los prestadores de atención primaria. También puede ser útil comunicarles que su atención siempre estará dada por un equipo y que en su tratamiento participan todos los médicos de ese equipo. La diversidad de ensayos reportados para el tratamiento de los síntomas médicamente inexplicables demuestra que la atención multidisciplinaria es ideal para estos pacientes. Dicho tratamiento incluye opciones terapéuticas como la psicoterapia y la fisioterapia.
Por otra parte, el uso de la acupuntura, la hipnosis, el biofeedback electromiográfico y la estimulación magnética repetitiva transcraneana tiene solo un sustento anecdótico, ya que no hay evidencia científica de su utilidad. Debido a consideraciones éticas, los tratamientos con placebo no se suelen recomendar.
Una parte adicional del éxito del tratamiento es suspender los medicamentos y evitar las pruebas y tratamientos quirúrgicos innecesarios. Si un paciente considera que es tomado en serio, finalmente estará menos a la defensiva y podrá relacionar los síntomas emocionales con posibles factores de estrés. Su manejo implica la combinación de psicoterapia, tratamiento del estrés, técnicas de relajación y fármacos. En este último caso, se debe debatir con el paciente sobre la indicación de un antidepresivo, independientemente del estado de ánimo o de la ansiedad que presente, porque hay algunos datos que indican que los inhibidores de la recaptación de serotonina son útiles para el tratamiento de los síntomas neurológicos sin explicación médica, Independientemente del enfoque terapéutico, el objetivo del tratamiento es permitir que el paciente retorne a su nivel anterior de funcionamiento.
Pronóstico
En general, hasta el momento, el pronóstico para los pacientes con síntomas médicamente inexplicables ha sido malo. Los estudios de seguimiento a largo plazo han sugerido que los síntomas neurológicos funcionales persisten en la mayoría de estos pacientes y mejoran solo en aproximadamente un tercio de ellos.Según los autores, “no está claro si ésto es el resultado de nuestra falta de comprensión como cuidadores”.
Los factores de buen pronóstico incluyen la buena salud física y vida social, la percepción de recibir un buen tratamiento y la eliminación de los factores de estrés, como puede ser el cambio en el estado marital. Las creencias acerca de la irreversibilidad o daños parecen ser factores importantes y son el objetivo terapéutico. Sin embargo, se debe recordar que aún los pacientes con factores de mal pronóstico responden bien al tratamiento.
Conclusiones
Los síntomas neurológicos médicamente inexplicables son comunes y pueden ser incapacitantes y sumamente preocupantes para los pacientes y sus familias. Es importante no hacer el diagnóstico sobre la base de causas psicológicas, pero sí en el hallazgo de signos físicos positivos que reflejen la inconsistencia o la incongruencia de los síntomas, combinado con un sólido conocimiento de las enfermedades neurológicas.
Los neurólogos y psiquiatras que están interesados en el tratamiento integral de estos pacientes y que ofrecen explicaciones cuidadosas y racionales del diagnóstico están en una buena posición para alterar la evolución de estos pacientes y deberían ser miembros importantes de los equipos terapéuticos para el manejo de estos pacientes difíciles.
Traducción y resumen objetivo: Dra. Marta Papponetti

No hay comentarios:
Publicar un comentario